|
||||
|
Глава 5 ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ЗАБОЛЕВАНИЯХ В УСЛОВИЯХ АВТОНОМНОГО ВЫЖИВАНИЯ Человек, оказавшийся в условиях автономного природного пребывания, может быть подвергнут специфическим воздействиям. Это прежде всего механическая и температурная травмы, простудные и инфекционные заболевания, пищевые отравления, интоксикация от укусов животных, от употребления в пищу ядовитых продуктов растительного происхождения и зоотоксинов. Оказание первой медицинской помощи (ПМП) выполненной своевременно, качественно, с достаточной квалификацией, без нанесения больному вреда, является важным залогом последующего успешного лечения и выздоровления. 5.1. Рекомендации по сохранению здоровья в условиях дикой природы Сохранение собственного здоровья для выживающего в условиях дикой природы становится первостепенной задачей, когда средства и оборудование для первой квалифицированной медицинской помощи отсутствуют. Лечение любого заболевания в условиях природы осложнено: ¦ высокой вероятностью инфицирования (плохие гигиенические условия выживания); ¦ акклиматизацией (обострение кишечных, простудных, инфекционных болезней); ¦ отсутствием лечебных препаратов; ¦ неблагоприятными условиями климата (высокая влажность, жара, холод). Поэтому главная защита от болезней и ранений – это их ежедневная профилактика, соблюдение которой потребует овладения многими простыми приемами – персональной гигиеной. Применение этих приемов защитит от ряда очень серьезных инфекционных заболеваний: брюшного тифа, холеры, чумы, дизентерии, малярии, простудных болезней. Обычно в походе и во временном укрытии отсутствуют возможности для мытья горячей водой с мылом, стирки белья, стрижки волос и бритья. Тем не менее соблюдение некоторых правил является строго обязательным. При длительном нахождении в лесу необходимо коротко подстричься, обрезать как можно короче ногти на пальцах рук и ног. Надо все время заботиться о том, чтобы нижнее белье и носки (портянки) оставались чистыми и сухими. Как минимум один раз в день во время привалов (ночлега) необходимо вытряхивать одежду, обувь и белье, проветривать их и сушить. Руки мыть хотя бы холодной водой или протирать их дезинфицирующими веществами (спирт, бензин, марганцовка, крем после бритья и т. д.). Если позволяют погода и внешние условия, обязательно купаться в естественных водоемах с чистой водой или организовывать обмывание конечностей горячей водой, а также стирку белья. Следует всячески избегать потертостей ног. Потертости ног обычно возникают от неправильно подогнанной обуви, от долгого хождения в мокрой обуви, от неумения накручивать портянку, от того, что ногти на ногах слишком большие и грязные. Необходимо, чтобы обувь всегда была сухой, разношенной, без складок и неровностей внутри. Хорошая обувь должна быть прочной, с крепкой шнуровкой (никаких «липучек»!) и высокой. Каждый турист должен иметь не менее двух пар обуви в своем личном имуществе. Несоблюдение санитарно–гигиенических требований к снаряжению, и особенно к одежде и обуви, легко может стать в походе причиной различных потертостей, наминов и мозолей. Чаще этим страдают те туристы, которые в угоду неправильно понятой моде носят чересчур узкие брюки, тесные туфли на высоком каблуке или без пятки и другую не приспособленную для походных условий обувь и одежду. Легко возникают болезненные потертости и у тех, кто не следит в дороге за чистотой тела, плохо укладывает рюкзак, небрежно надевает носки, не чинит их или носит обувь на босую ногу без толстых стелек и шерстяных носков. Во время путешествия надо быстро реагировать на изменение погодных и других условий и соответственно менять форму одежды и темп движения, не допуская длительных местных перегревов тела, движения в сырой одежде, не оправданных обстановкой «марш–бросков», при которых у новичков, как правило, сбиваются ноги. При обнаружении малейшего неудобства в обуви или одежде надо, не дожидаясь, пока оно перерастет в намин или потертость, постараться ликвидировать вызвавшую его причину. Для этого целесообразно переодеться, переобуться, сменить носки. Иногда в качестве предупредительной меры приходится применять бинтовку ног эластичным бинтом, ношение (при гребле на лодке) перчаток, прокладывание между рюкзаком и спиной мягкого предмета и т. п. Отличной профилактикой являются регулярные гигиенические процедуры и соблюдение чистоты тела. Ежедневный уход за кожей и пальцами ног является строго обязательным. Одно из средств профилактики грибковых заболеваний – ежедневное протирание складок кожи между пальцами ног дезинфицирующим раствором: 0,5 % марганцовокислого калия (марганцовки), 2–3% формалина; мыльной пастой, борной кислотой. Можно также пересыпать складки кожи растертым в пыль сухим грибом–трутовиком, пухом кипрея (иван–чая), мхом сфагнумом. Ежедневная чистка полости рта. В случае несоблюдения может развиться кариес, пародонтоз, другие заболевания полости рта. Заменить зубную щетку может палец либо ветка молодого кустарника, дерева диаметром 0,5 см, расщепленная с одной стороны при помощи крестообразного распила ножом, зубную пасту заменит промытый древесный уголь, растения с бактерицидным свойством (ель, сосна, мята), йод, марганцовка в виде полосканий. Для предупреждения отравлений необходимо соблюдение простейших гигиенических правил: в походных условиях нельзя употреблять вареные сорта колбас, непроверенные мясные и молочные продукты домашнего приготовления, консервы во вздутых (так называемых бомбажных) банках; питьевая вода должна браться только из чистых источников и быть прокипяченной; нельзя оставлять для вторичного употребления консервированные продукты во вскрытых, особенно металлических, банках; нельзя есть продукты с прогорклым запахом или потерявшие свой обычный вид и цвет. Профилактика теплового удара. Для предупреждения перегрева и теплового удара следует выполнять некоторые простейшие правила: ¦ не надевайте неоправданно теплую и «душную» (не обеспечивающую вентиляции и не впитывающую пот) одежду; ¦ летом переходы на маршруте делайте в раннее, прохладное время суток, а отдыхайте в жаркое время; ¦ при передвижении по возможности используйте тень или продуваемые ветром места; ¦ не выходите на маршрут сразу же после приема обильной пищи; ¦ снижайте темп движения в сильную жару. Первая помощь при тепловом ударе. Пострадавшего переносят в тень, освобождают его от стягивающей одежды, дают обильное питье, смачивают голову и грудь холодной водой (голова должна быть приподнята). При необходимости делают искусственное дыхание. Внутрь дают кофеин, а при головных болях – амидопирин, анальгин. Первая помощь при кровотечении из носа. Пострадавшего сажают и обеспечивают покой. На переносицу и затылок кладут холодный компресс. Если кровотечение не останавливается, ноздри на 3–5 минут сдавливают пальцами или тампонируют кровоточащую ноздрю ватой, марлей, смоченной перекисью водорода. Солнечный удар, ожог, снежная слепота. Солнечная радиация в виде сильного или длительного воздействия ультрафиолетовых лучей может вызвать у человека солнечный удар – явление, аналогичное тепловому удару, а на незащищенной коже или слизистой оболочке – ожоги. Даже такая безобидная форма ожога, как «перезагар», портит впечатление от всего маршрута и вызывает болезненные ощущения от лямок рюкзака на плечах туриста. Особенно осторожным следует быть на снегу и на воде. Отраженный от снежной или водной поверхности свет легко вызывает ожоги на губах, ушах, слизистой оболочке носа, подбородке. Особым видом ожога является ожог слизистой оболочки глаз – так называемая снежная слепота, сопровождающаяся резью в глазах, тошнотой, слезотечением, временной потерей зрения. Профилактика снежной слепоты во многом сходна с профилактикой тепловых ударов. Необходимо также соблюдение дополнительных требований: ¦ летом носите головной убор светлых тонов с козырьком и солнцезащитные очки; ¦ применяйте защитные кремы от загара (типа «Щит», «Луч», «Нивея»); ¦ туристам, не привыкшим к интенсивной солнечной радиации, следует носить рубахи с длинными рукавами и воротником, закрывающим шею; ¦ запрещается прием солнечных ванн на сытый или голодный желудок, сон на солнце; ¦ закаливание солнцем в путешествии проводите постепенно и осторожно. Первая помощь при снежной слепоте. Глаза промывают слабым раствором борной кислоты, соды, бледно–розовым раствором марганцово–кислого калия или крепким холодным чаем. Пострадавшему предписываются временный покой и ношение темных очков. Охлаждение от ветра. Сильный ветер приводит к переохлаждениям и обморожениям даже при умеренно низкой температуре. Ниже приводится таблица, в которой указано соотношение температуры воздуха и скорости ветра, при которых легко могут возникнуть обморожения открытых частей лица.  Ветер, вызывающий поземку, метель, пыльную бурю, существенно ухудшает видимость, искажает представление о расстоянии. Сильный ветер не только затрудняет передвижение и приводит к потере ориентировки, но и вызывает нервное утомление, угнетенное состояние, своего рода деморализацию, особенно у малоопытных туристов. Профилактика охлаждений от ветра. Аналогична профилактике от опасностей холода. При очень сильном ветре, метели, пурге, пыльной буре необходимо прекращать движение по маршруту и располагаться на вынужденный бивак под защитой густого леса, крутого берега реки и т. п. При ветреной и пыльной погоде надевайте защитные очки для предупреждения засорения глаз. Первая помощь при засорении глаз. Удаление инородного тела (соринки), попавшего на слизистую оболочку века или глазного яблока, начинают с осмотра слизистой оболочки нижнего века. Для этого пострадавшего заставляют смотреть прямо вверх и большим пальцем оттягивают край века книзу. Для осмотра слизистой оболочки верхнего века больному предлагают смотреть прямо вниз, при этом кожу века оттягивают вниз и затем выворачивают. Обнаружив соринку, ее осторожно удаляют влажной ваткой, желательно смоченной в растворе борной кислоты. Если соринка почему–либо не извлекается или находится на роговице, пострадавшего при первой возможности надо направить в медпункт. Нельзя тереть глаза или вылизывать соринку. После удаления соринки нужно 3–4 раза капать раствор альбуцида по 1–2 капли. 5.2. Первая медицинская помощь при механической травме Комплекс первой медицинской помощи (ПМП) при механической травме включает в себя три вида последовательных мероприятий: 1. Немедленное прекращение воздействий повреждающего фактора. 2. Непосредственное проведение медицинских манипуляций. 3. Эвакуация пострадавшего в лечебное учреждение при соблюдении правил транспортировки. К механической травме относятся повреждения закрытого и открытого характера в зависимости от целостности кожного покрова и слизистых оболочек, имеющие де–факто повреждение либо только мягких тканей (внутренние органы, мышцы, связки, сухожилия, кожа, капсулы суставов), либо костной ткани – переломы (закрытые и отрытые). К закрытым травмам мягких тканей опорно–двигательного аппарата относятся ушибы, растяжения, разрывы, вывихи, синдром длительного сдавливания. К закрытым травмам внутренних органов – сотрясения, ушибы, сдавления, разрывы. Открытые раны классифицируются в зависимости от вида ранящего предмета и подразделяются на проникающие и непроникающие в зависимости от вероятности проникновения ранящего предмета в полости человека с угрозой повреждения внутренних органов и последующих осложнений (кровотечение, присоединение инфекционного заболевания и т. д.). Механическая травма имеет ряд общих признаков, к которым относятся боль, отек, нарушение функции, а также ряд характерных для каждого вида травмы симптомов. Ушибы – результат удара тупым предметом или падения на тупой предмет. Возникают разрывы кровеносных и лимфатических сосудов – отсюда выраженный отек. Растяжения и разрывы связок, сухожилий, мышц объединяются под общим названием «повреждения» и различаются степенью морфоанатомических проявлений. При разрывах пальпаторно (ощупывание) и визуально определяется дефект ткани. При вывихах типичным является вынужденное характерное положение конечности, деформация в области сустава, отсутствие активных движений в суставе, изменение оси и длины вывихнутой конечности, иногда проявляется симптом «клавиши» (пружинисто–возвратное действие в суставе). Синдром длительного сдавливания – результат многочасового (4, 6, 8 и более) воздействия тяжести в виде земли, породы, обломков зданий и т. д. на обширные участки тела, обладающие большой мышечной массой (главным образом конечности). Различают легкую степень – сдавливание до 4 ч, среднюю – до 6 ч, тяжелую – до 8 ч, крайне тяжелую – более 8 ч при сдавливании двух конечностей. Синдром развивается после освобождения из завала и проявляется в развитии травматического токсикоза, причиной которого является попадание в кровяное русло токсических продуктов распада подверженных ишемии и кислородному голоданию клеток и тканей. Развивается сильный отек, на коже образуются пузыри с кровянистым содержимым. Больной впадает в травматический шок. Продукты распада, поступившие в кровь, на 3–4–й день приводят к почечной недостаточности. Раны характеризуются специфическими признаками в виде зияния (расхождения краев) и раневого канала (полости в тканях от проникновения ранящего предмета). Травматические переломы костей возникают под воздействием механического фактора и проявляются в полном нарушении целостности кости. К абсолютным признакам переломов относятся укорочение конечности, деформация в месте травмы, ненормальная подвижность в месте травмы, костный хруст (крепитация) при ощупывании места перелома, усиление болей при нагрузке на конечности по оси. Повреждения внутренних органов при механической травме актуальны прежде всего в отношении жизненно важных полостных органов, таких как головной мозг, легкие, средостение, печень, селезенка, поджелудочная железа, желудочно–кишечный тракт, мочевой пузырь, почки. К закрытым повреждениям головного мозга относятся сотрясение, ушиб, сдавление. Эти травмы возникают в результате удара по голове либо головой о твердые предметы. Для сотрясения характерны кратковременная потеря сознания, тошнота, рвота, утрата памяти о предшествующих событиях, головная боль, головокружение, шум в голове, неустойчивая походка. Указанные явления обратимы. Ушиб головного мозга – более тяжелая, чем сотрясение, травма, так как возникают анатомические изменения в мозгу. Общемозговые симптомы более выражены (длительная потеря сознания, многократная рвота, нарушения дыхания, брадикардия, расширение зрачков, нарушение их реакции на свет). Появляются очаговые симптомы нарушения мимики, зрения, речи, чувствительности различных участков тела. Сдавление головного мозга развивается вследствие давления на мозг костных обломков при переломе черепа, давления при внутричерепных кровотечениях или травматическом отеке мозга. Для этой травмы характерно наличие бессимптомного светлого промежутка времени (иногда продолжительностью несколько часов), затем нарастают общемозговые и очаговые признаки аналогичные наблюдающимся при ушибе мозга. Повреждения других полостных органов представляют опасность, в первую очередь, с точки зрения внутреннего кровотечения, пневмоторакса, быстро развивающихся инфекционных осложнений (табл. 5.1). Таблица 5.1 Первая медицинская помощь при механической травме 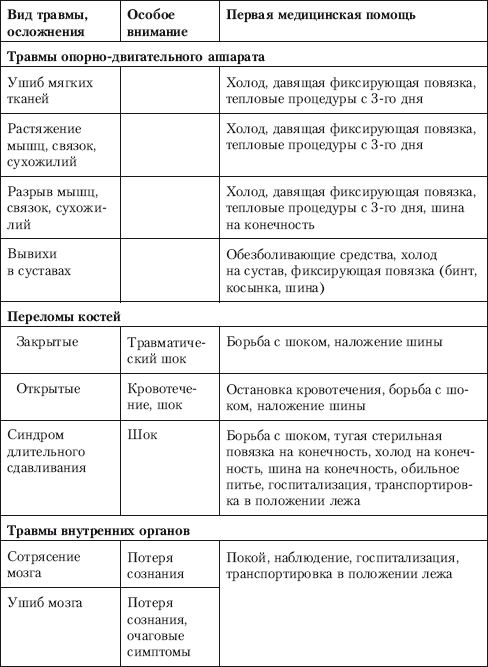 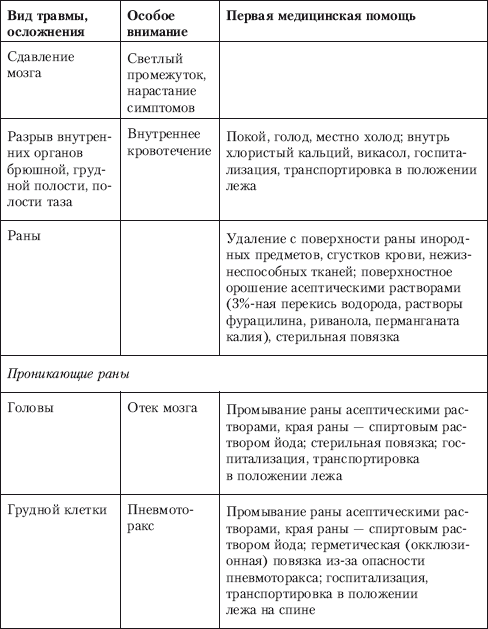   Первую медицинскую помощь при механических травмах можно условно разделить на мероприятия по специфическому лечению самой травмы и борьбу с травматическими осложнениями – кровотечениями, шоком, сопутствующим повреждением жизненно важных органов, возможным присоединением инфекционного начала (раневая инфекция). Общие принципы ПМП при механической травме (в порядке актуальности): 1. Временная остановка кровотечений (возвышенное положение конечности, максимальное сгибание конечности в суставе, давящая повязка на кровоточащую рану, наложение жгута, широкое использование холода). 2. Борьба с травматическим шоком (обезболивающие средства, покой, согревание, лечение основного заболевания). 3. Иммобилизация поврежденной конечности, части тела с использованием разнообразных фиксирующих повязок: бинт, косынка, шина (стандартная или из подручного материала). 4. Профилактика инфекционных осложнений (применение правил асептики и антисептики, введение антибиотиков). 5. Специфические методы помощи при конкретной травме. 5.3. Температурная травма Температурная травма подразделяется на ожоги и отморожения, когда речь идет о непосредственном воздействии высоких (более +45 °C) и низких (как правило, ниже 0 °C) температур на кожные покровы, а также перегревания (тепловой удар) и переохлаждения, когда наблюдается нарушение теплового баланса организма под влиянием неблагоприятных внешних температурных условий. Ожоги Тяжесть ожогов определяется площадью, а также глубиной и характером поражения. При ожогах II степени и глубже с площадью поражения больше 50 % поверхности тела возникает серьезная угроза для жизни пострадавшего. Глубина поражения имеет четыре степени: ¦ I степень – покраснение и отек кожи, острая боль. ¦ II степень – покраснение и отек кожи, образование пузырей за счет расслоения либо отслоения эпидермиса, заполненных желтоватой жидкостью. ¦ III степень – появление пузырей с желеобразным содержимым, часть пузырей разрушена, омертвение эпидермиса и дермы с образованием темно–красного или темно–коричневого струпа. При третьей степени «а» дермальный слой кожи погибает частично, при третьей степени «б» – полностью. ¦ IV степень – поражаются полностью кожа и глубжележащие ткани (клетчатка, мышцы, сосуды, нервы, кости). Часто наблюдается обугливание. Площадь ожогов определяется по правилу ладони, поверхность которой составляет 1 % от поверхности тела. Обширные ожоги сопровождаются рядом тяжелых осложнений: ¦ болевым шоком; ¦ потерей плазмы крови через ожоговую поверхность и вместе с ней белков, солей, что ведет к обезвоживанию организма и сгущению крови; ¦ интоксикацией организма продуктами теплового распада тканей на обожженной поверхности; ¦ присоединением гноеродной инфекции, что в последующем значительно осложняет заживление ожогов. Первая медицинская помощь при ожогах основана на возможности быстрой ликвидации воздействия самого теплового фактора и борьбе с осложнениями. Для этого пострадавшего необходимо быстро удалить из зоны поражения, затем потушить горящую одежду при помощи большого куска плотной ткани, струи воды, песка, земли, снега. Пострадавший может потушить огонь, перекатываясь по земле. После прекращения горения с пораженных участков тела больного одежду снимают или срезают, прилипшие участки одежды не обрывают, а обрезают по краям ожога и оставляют. Немедленно приступают к охлаждению ожоговой поверхности, чтобы предотвратить разрушающее действие тепла. Охлаждение осуществляется с использованием холода любыми доступными в конкретной ситуации способами (проточная вода, пузыри с водой, льдом, снегом, инеем), ожоговые пузыри не вскрывают, не прокалывают. На ожоговую поверхность накладывают асептическую повязку. При ожоге конечностей проводят иммобилизацию. Пострадавшему назначают болеутоляющие средства (анальгин, цитрамон, аспирин, при наличии – промедол), допустим алкоголь в дозе 50–75 мл. Обожженного следует напоить большим количеством жидкости – чаем, минеральной водой, соком, простой водой, приготовленным раствором – 2/з чайной ложки соды и чайная ложка поваренной соли на литр воды. Больному необходимо обеспечить максимальный покой, при ознобе – тщательно укутать. Тепловой удар Тепловой удар – следствие нарушения терморегуляции в организме. Заболевание проявляется после продолжительного (несколько часов) пребывания в атмосфере теплой и влажной погоды, после тяжелой физической нагрузки при высокой температуре, после длительного (4–8 ч) воздействия прямых солнечных лучей на голову или обнаженное тело. Симптомы: повышение температуры тела, озноб, разбитость, головная боль, головокружение, покраснение кожи, учащение пульса и дыхания, тошнота, обильное потоотделение. Дальнейшее ухудшение состояния может проявиться в возрастании температуры тела до 40 °C, ослабленном поверхностном дыхании, резком учащении пульса слабого наполнения, судорогах, потере сознания. Первая медицинская помощь заключается прежде всего в прекращении воздействия теплового фактора (нужно переместить больного в тень, прохладное помещение), в охлаждении тела (прежде всего головы) холодными компрессами, льдом, обливании водой, влажном обертывании, обдувании тела потоком воздуха, холодном питье. Показан покой, положение тела – лежа с приподнятой головой либо сидя. Для стимуляции сердечно–сосудистой деятельности при слабом пульсе и падении артериального давления дают охлажденные кофе, чай. Отморожения Отморожение наступает при продолжительном воздействии холода при температурах ниже 0 °C. Отморожению способствуют тесная, сырая обувь, длительное неподвижное положение, вынужденное декретируемое пребывание на морозе (лыжный поход, альпинизм, экстремальные ситуации), неконтролируемое пребывание на морозе (девиантные состояния – алкогольное опьянение, наркомания). Отморожения имеют четыре степени тяжести. Однако установить степень отморожения можно лишь по истечении скрытого (дореактивного) периода. Все степени отморожения в скрытом периоде (12–14 ч) выглядят одинаково – бледность кожных покровов (сужение сосудов) и снижение чувствительности. Картина отморожения в реактивном периоде внешне схожа с ожогами. Первая медицинская помощь заключается в прекращении воздействия холода и восстановлении кровообращения. При пребывании на воздухе и невозможности укрыться от холода отмороженное место защищают теплой материей, шарфом, шерстяным свитером, теплыми перчатками, носками или повязкой с ватными прокладками. В теплом помещении согревают отмороженные участки тела в течение 4060 мин в емкости с водой, температура которой повышается от 20 до 40 °C. Одновременно проводят массаж круговыми движениями. После отогревания пораженные участки смазывают спиртовой настойкой йода, накладывают сухой или полуспиртовой компресс и забинтовывают. Дают горячий чай, кофе, молоко, теплую пищу, алкоголь, тепло укутывают. Если отморожение неглубокое и нет условий для ванны, можно ограничиться круговым массажем с использованием мягкой шерсти до восстановления кровообращения. Ни в коем случае нельзя растирать снегом. Переохлаждение организма Переохлаждение наступает в результате длительного пребывания человека в условиях холода, когда теплоотдача во внешнюю среду больше теплопродукции в организме. Переохлаждению способствует плохая одежда, мокрая одежда, ветер, холод, гиподинамия, алкогольное опьянение. Особенно опасно переохлаждение в воде с низкой температурой, так как вода обладает гораздо большей теплопроводностью, чем воздух (табл. 5.2). Прогрессирующее переохлаждение ведет к снижению температуры тела, которое по достижении 30–28 °C может приобрести неуправляемый характер. При температуре тела около 28 °C человек теряет сознание, при температуре 24–20 °C происходит остановка сердца. Первая медицинская помощь направлена на согревание тела человека, для чего используются разнообразные методы. При наличии условий помещают человека в ванну с температурой воды 36–37 °C на 1–1,5 ч либо обкладывают его грелками с горячей водой, электропледами, размещают рядом с источником тепла. После отогревания рекомендуется горячий чай, кофе, алкоголь. Важно помнить, что прием пищи, чай, кофе до или во время отогревания не рекомендуется. Алкоголь можно применять также после согревания, если человек остается в тепле и в последующем не окажется в условиях холода. В случае, если в помещении нет источников тепла, следует сменить мокрую одежду, либо надеть дополнительную сухую одежду, либо использовать тепло другого человека путем плотного контакта с телом пострадавшего с применением общего теплоизолирующего покрытия (одеяла, матрасы, теплая сухая одежда). Таблица 5.2 Переносимость холодной воды организмом (одежда повседневная) 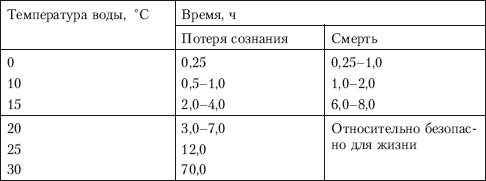 5.4. Утопление По виду и причинам различают следующие виды утопления: истинное («мокрое» – синий тип), асфиксическое («сухое» – бледный тип) и синкопальное. При несчастных случаях может наступить смерть в воде, не связанная с утоплением (травма, инфаркт миокарда, нарушение мозгового кровообращения, криошок). Истинное утопление составляет 85–95 % от всех несчастных случаев на воде. Тонущий не сразу погружается в воду, а пытается удержаться на ее поверхности. При вдохе он заглатывает большое количество воды, которая заполняет желудок и попадает в дыхательные пути. Происходит аспирация больших количеств воды, жидкость поступает в легкие, а затем в кровь. В результате этого возникают нарушения газообмена и водно–солевого баланса. Развивается кислородное голодание – гипоксия, что обусловливает цианоз кожи. При утоплении в пресной воде характерными являются гемолиз и резкая артериальная гипоксемия. После извлечения пострадавшего из воды и оказания ему первой помощи нередко развивается отек легких с выделением из дыхательных путей кровавой пены. При утоплении в морской воде, которая гипертонична по отношению к плазме крови, возникают выход жидкости и белка в просвет альвеол, сгущение крови и быстрое развитие отека легких с выделением из дыхательных путей белой стойкой «пушистой» пены. Асфиксическое утопление характеризуется стойким рефлекторным ларингоспазмом, в результате чего аспирации воды не происходит, а наступает асфиксия. Асфиксическое утопление возникает чаще у женщин и детей, а также при попадании пострадавшего в сильно загрязненную, хлорированную воду, содержащую химические примеси или другие взвешенные частицы. При синкопальном утоплении смерть пострадавшего наступает от первичной рефлекторной остановки сердца и дыхания вследствие попадания даже небольших количеств воды в верхние дыхательные пути на фоне резкого периферического сосудистого спазма. При этом характерно первоначальное наступление клинической смерти, продолжительность которой несколько дольше, чем при других видах утопления, а при утоплении в ледяной воде увеличивается в 2–3 раза, так как гипетермия защищает головной мозг от гипоксии. Причиной утопления может явиться и ледяной (крио) шок; связанный с резким перепадом температур. При погружении в холодную воду в результате воздействия на терморецепторы кожи низких температур возможны генерализованный спазм, ишемия мозга и рефлекторная остановка сердца. Кроме того, пребывание в холодной воде может привести к утоплению и без развития криошока, вследствие переохлаждения организма. Температура воды ниже +20 °C вызывает интенсивную отдачу тепла и снижение температуры тела. При температуре воды от +4 до +6 °C человек уже через 15 мин теряет двигательную активность из–за окоченения и судорожного сокращения мышц. Снижение температуры тела до +30 °C и ниже сопровождается потерей сознания и угасанием всех жизненных функций организма. Нередко остановка кровообращения во время пребывания человека в воде может наступить от причин, не связанных с попаданием воды в его дыхательные пути. Это может произойти в результате инфаркта миокарда, тяжелой травмы, полученной при нырянии, эпилептического припадка и т. д. При потере сознания следует проводить искусственную вентиляцию легких (ИВЛ) способом «изо рта в нос». Начинать ее желательно в воде, однако выполнить эти приемы может только хорошо подготовленный физически сильный спасатель. ИВЛ в этом случае проводят следующим образом: спасатель подводит свою правую руку под правую руку пострадавшего, находясь за его спиной и сбоку. Своей правой ладонью спасатель закрывает рот пострадавшего, одновременно подтягивая вверх и вперед его подбородок. Вдувание воздуха проводят в носовые ходы утонувшего. После извлечения пострадавшего на катер, спасательную лодку или берег необходимо продолжить ИВЛ. При отсутствии пульса на сонных артериях следует немедленно начать непрямой массаж сердца. Не следует терять драгоценное время на попытки удалить воду из нижних отделов дыхательных путей. При истинном утоплении для предупреждения повторной аспирации показано удаление воды из желудка. Для этого пострадавшего укладывают животом на бедро согнутой в коленном суставе ноги спасателя и, надавливая на надчревную область, эвакуируют содержимое из желудка. Указанный прием следует проводить с максимальной быстротой (10–15 с), после чего пострадавшего поворачивают на спину. Полость рта очищают пальцем, обернутым платком или марлей. Если наступил спазм жевательных мышц, следует надавить пальцами на углы нижней челюсти. Появление у пострадавшего отдельных дыхательных движений, как правило, не свидетельствует о восстановлении полноценного дыхания, и ИВЛ необходимо продолжать. 5.5. Реанимация Реанимация – комплекс мер по восстановлению утраченных или угасающих функций жизненно важных органов и систем (дыхание и сердечно–сосудистая деятельность) при терминальных состояниях – предагонии, агонии, клинической смерти. По мере ухудшения состояния постепенно ослабевают и угасают признаки деятельности ведущих систем организма (пульс, артериальное давление, рефлексы) вплоть до полного их исчезновения при клинической смерти. Продолжительность клинической смерти – 4–6 мин, затем в мозге наступают необратимые изменения. Причины терминальных состояний, как правило, – электротравмы, утопление, шок, ранения сердца, инфаркт миокарда. Последовательность проведения реанимации: ¦ прекратите действие повреждающего фактора; ¦ уложите больного на спину на твердое несгибаемое ложе, под плечи подложите валик; ¦ нанесите предсердный удар в область средней трети кулаком; ¦ одновременно после 2–3 вдохов приступите к непрямому массажу сердца путем ритмичного надавливания ладонными поверхностями двух сложенных одна кисть над другой выпрямленных рук в точке, расположенной на границе между средней и нижней третью грудины, с амплитудой до 5 см, используя вес тела; ¦ начните искусственную вентиляцию легких с частотой 15 вдохов в минуту методом «рот ко рту», «рот к носу» (если поступление воздуха через рот невозможно). Соотношение между искусственной вентиляцией легких и массажем сердца по числу движений 1:5, если реанимацию проводят двое спасателей, и 2:15 – если один. Эффективность реанимации увеличивается, если ее проводить в первые 2–2,5 мин после наступления клинической смерти, а также использовать ряд дополнительных приемов – постоянное давление кулаком в области пупка и поднятие нижних конечностей выше туловища. При утоплении перед реанимацией очень быстро удаляют воду из легких, размещая больного животом на согнутое колено оказывающего помощь. 5.6. Укусы пресмыкающихся и насекомых Укусы змей Любую змею необходимо считать потенциально ядовитой! Не пытайтесь без крайней необходимости ловить змей или играть с ними, даже если они малы размером и внешне вялы. Ядовиты и только что вылупившиеся из яйца детеныши змей. Следует соблюдать осторожность в обращении с мертвыми змеями, у некоторых из них яд сохраняет свои свойства долгое время. Случайный укол ядовитым зубом может вызвать отравление. Будьте осторожны и с только что отрубленной головой змеи – она еще некоторое время сохраняет активность. Змеи никогда не нападают без предупреждения! Поза угрозы кобры – вертикально поднятая передняя треть тела, раздутый капюшон, покачивание из стороны в сторону, шипение, напоминающее чихание, броски в сторону врага. Кобра способна совершить бросок, равный третьей части длины ее тела. Раздраженный щитомордник мелко трясет кончиком хвоста. В позе угрозы эфа сворачивается двумя плотными полукольцами, в середине которых слегка приподнимает голову. Гадюки и гюрза, угрожая броском, свертываются «тарелочкой», зигзагообразно выгибают переднюю часть тела, сильно шипят. Шипение гюрзы напоминает звук вырывающегося из отверстия ручного насоса воздуха. Если вы неожиданно заметили ползущую змею, замрите, дайте ей возможность уйти. Если змея приняла позу угрозы, медленно отступите назад. Избегайте резких, пугающих змею движений! Нельзя, защищаясь, выставлять вперед руки, разворачиваться к змее спиной. Если у вас есть палка, держите ее перед собой по направлению к змее. Не убегайте от встретившейся змеи – можно наступить на незамеченную другую. Сохраняйте спокойствие в решениях, действиях, жестах. Помните: опасна змея, которую вы не видите, обнаруженная змея угрозы не представляет. Все змеи, обитающие на Земле, принадлежат к пяти семействам: I. Ужеобразные – к ним относятся обыкновенная медянка, разноцветный полоз, тигровый уж, бойга. II. Аспидовые – к ним относятся кобры (индийская, среднеазиатская, египетская и т. д.). III. Гадюковые – к ним относятся обыкновенная гадюка, степная гадюка, гюрза, песчаная эфа и др. IV. Ямкоголовые – к ним принадлежат гремучие змеи и щитомордники. Их называют ямкоголовыми из–за наличия лицевых ямок, расположенных между ноздрями и глазами и выполняющих функцию термолокатора, с помощью которого змея легко подкрадывается в темноте к неподвижной или спящей добыче. Около животного создается температурный градиент, позволяющий змее безошибочно ориентироваться. Другой особенностью является наличие на конце хвоста погремушки, образуемой твердым кожистым чехлом, остающимся после линьки змеи. В состоянии раздражения эти змеи поднимают кончик хвоста и вибрируют им, издавая сухой треск, который слышен издалека. V. Морские змеи. На территории стран СНГ практически не встречаются. Змеи, относящиеся к вышеперечисленным семействам, различаются по своей биологии, строению ядовитого аппарата, химическому составу яда и механизму токсического действия. Змеиные яды – сложный комплекс биологически активных соединений: ферментов (в том числе пищеварительных) – в основном гидралаз, токсических полипептидов, ряда белков со специфическими биологическими свойствами, нейротоксинов, нарушающих период возбуждения в нервно–мышечных синапсах и тем самым вызывающих вялый паралич скелетной и дыхательной мускулатуры. Первая помощь. Должна быть в основном ограничена иммобилизацией и быстрой транспортировкой в медицинское учреждение (если пострадавший находится не более чем в 3–4 часах езды от больницы). Иммобилизация способствует значительному замедлению распространения яда. Нужно отметить, что яды змей распространяются по организму в основном по лимфатическим, а не по кровеносным путям. Известно, что из неподвижной конечности отток лимфы незначителен. Поэтому при иммобилизации укушенной конечности общие симптомы отравления развиваются очень медленно и не достигают большой степени выраженности, но при усилении движений признаки отравления резко нарастают. Транспортировать больных, укушенных змеями, нужно только в положении лежа, конечности должны быть иммобилизованы с помощью шины или различных подручных средств. Пораженным ходить или сидеть нельзя, потому что нередко возникают головокружение, головная боль, тошнота, рвота, обморочное состояние. Отсасывание и кожные разрезы. Этот метод эффективен только в течение первых 10 минут от момента укуса. Отсасывание производится как ртом, так и специальными вакуумными экстракторами создающими отрицательное давление до 1 атм. В первые секунды после укуса допустимо выдавливание первой капли яда. Для выдавливания необходимо широко захватить место укуса в складку и быстрым нажимом выдавить из ранки каплю жидкости, после чего ранка становится зияющей и из нее можно высосать ртом серозную или кровянистую жидкость. Отсасывание ртом и проглатывание яда змей не представляет опасности, но люди, имеющие во рту ранки или ссадины, должны воздержаться от отсасывания яда. Полость рта после отсасывания яда необходимо тщательно прополоскать в обязательном порядке! Употребление спиртных напитков противопоказано, так как это ускоряет процесс всасывания и силу токсического действия яда. Отсасывание яда змей возможно и через кожные разрезы, пересекающие отметки змеиных клыков, но всегда параллельно длинной оси конечности или туловища во избежание повреждения нервных стволов и сосудов. Делайте разрезы не глубже подкожно–жировой клетчатки. Слишком глубокие разрезы противопоказаны. Дальнейшие рекомендации в основном касаются людей, находящихся далеко от медицинских учреждений. Это те, кто занимается отгонным животноводством, находится в экспедициях, совершает загородные прогулки вдали от населенных мест. В таких ситуациях при укусах змей следует наложить жгут. Наложение жгута в стандартном его понимании – тугое наложение с целью прекращения венозного и артериального кровотока – противопоказано, так как всасывание яда будет проходить через глубокие костные вены, а длительная перетяжка конечности усиливает первичное повреждение, а также способствует соединению яда с продуктами метаболизма тканей. После снятия такого жгута отмечается резкое ухудшение состояния. Правильное наложение лимфатического турникета: повязки шириной 2–4 см накладываются свободно, так, чтобы между кожей и повязкой довольно свободно проходил палец руки. Такой турникет прекращает лимфообращение и кровоток в поверхностных венах. Недопустимо применение «традиционных» способов оказания первой помощи укушенным змеями с целью обезвреживания яда – прижигание места укуса раскаленным железом, кипящим маслом, порохом, введение в зону укуса различных кислот и щелочей. Все эти средства не разрушают яд и не ослабляют его действия на организм, а, наоборот, усиливают некротизацию тканей и тяжесть состояния пострадавшего. В качестве превентивного средства для ПМП можно использовать введение поливалентной противозмеиной сыворотки. Эта сыворотка может оказаться действенной и при укусах ядовитых паукообразных. Укусы ядовитых насекомых Первая помощь при укусе ядовитого насекомого. Укус ядовитого насекомого во многом схож со змеиным. Особенно опасны укусы паука каракурта и скорпиона, весьма болезненны также укусы тарантула, фаланги (сольпуги) и многоножки сколопендры. Большинство укусов ядовитых насекомых, в том числе и скорпионов, не опаснее пчелиного укуса. Известно лишь несколько смертельных случаев при укусе королевского скорпиона. Жертвами их стали местные дети с ослабленным организмом. Профилактика укусов в южных районах, где встречаются эти насекомые, заключается в тщательном осмотре перед сном спальных мешков и палаток, заделке в палатке (пологе) всех отверстий, осмотре и встряхивании одежды и обуви, прежде чем их надеть на себя, использовании репеллентов. Если туриста укусил каракурт или скорпион, то необходимо срочно ввести противоядную сыворотку, а также сердечно–сосудистые средства. При отсутствии сыворотки до вмешательства врача наложите на ранку повязку, смоченную в крепком растворе марганцово–кислого калия, дайте выпить полстакана этого слабого раствора, обеспечьте покой, тепло, обильное питье. Укус десятка пчел или ос также иногда приводит к весьма болезненному состоянию пострадавшего. Первая помощь заключается в удалении жала пчелы (оса жала не оставляет), дезинфекции ранки и наложении на нее спиртового компресса. Укусы клещей Лесной клещ – это маленький паразит, переносящий вирусы клещевого энцефалита – острого и тяжелого воспаления центральной нервной системы, сопровождающегося высокой температурой, сильнейшими головными болями, рвотой, судорогами, параличами. Клещ по образу нападения – типичный подкарауливающий хищник. Сидя на концах травинок и ветвей, он ждет, пока «добыча» (животное, человек) случайно не заденет растение. Тогда клещ мгновенно прицепляется к жертве и быстро ползет по ней, отыскивая удобное для присасывания место. Укус клеща незаметен, поскольку он вводит в ранку обезболивающее вещество. Поэтому присосавшегося паразита замечают по зуду и воспалению кожи часто лишь на 2–3–и сутки. Этому же способствует и то, что клещ впивается в наиболее укромные места: подмышечные впадины, шею (особенно за ушами), пах. Профилактика укусов клещей. Если вы собираетесь путешествовать в мае – начале июня (время наибольшей активности клещей), то следует заранее навести справки об энцефалитной опасности района. Перечень таких территорий, а также вакцинацию можно получить в санитарно–эпидемиологических станциях. Важное значение имеет походная одежда туриста. Оптимальна заправленная в брюки штормовка или плотная (только не из ворсистой ткани!) рубаха, обшлага которой рекомендуют делать на двойных резинках. Под рубаху наденьте тесно облегающую тело футболку или тельняшку. Спортивные брюки перетяните ремнем и заправьте в носки. Голову и шею защитите капюшоном. При прохождении маршрута следует учитывать, что клещи предпочитают влажные затененные места с густым подлеском и травостоем. Много клещей в молодых порослях осинника, на вырубках, в малинниках. Еще больше их вдоль троп, дорог и в местах, где пасется скот. В светлых рощах без подлеска, в сухих сосновых борах, где ветрено и солнечно, клещей, как правило, не бывает. В течение суток в условиях хорошей погоды клещи наиболее активны утром и вечером. Сильный дождь или жара значительно снижают опасность их нападения. На маршруте рекомендуется через каждые 2–3 часа осматривать открытые части тела, а при остановке на большой привал (днем и вечером) проводить полный осмотр одежды и тела. В одежде особенно тщательно надо проверить все складки, имея в виду, что клещей путем отряхивания удалить нельзя. Первая помощь при обнаружении клеща. В случае обнаружения клеща, впившегося в тело, надо смазать его каким–либо жиром и через несколько минут снять с кожи. При этом важно не раздавить его и не оставить в ранке головку. Руки и место укуса нужно обязательно продезинфицировать. Если через несколько дней пострадавший почувствует себя плохо, то ему надо обеспечить полный покой и принять меры к быстрейшей транспортировке в ближайший медпункт. Полезно обратиться к врачу сразу же после укуса клеща: пострадавшему в качестве предупредительной меры могут ввести специальную сыворотку или гамма–глобулин. Укусы насекомых Комары, мошки, мокрец, слепни хотя и не относятся, строго говоря, к опасным насекомым, но зачастую бывают самыми докучливыми и неприятными спутниками путешествия. Их укусы, помимо зуда кожи, способны вызвать повышенную раздражительность, потерю аппетита, бессонницу, общее нервное утомление. Профилактика нападений беспокоящих насекомых. Как уже говорилось, лучшим средством индивидуальной защиты от беспокоящих насекомых являются репелленты – отпугивающие вещества типа кремов «Тайга», «Табу», жидкостей «Репудин», «На привале», «Дэта» и т. п. В местах, особенно изобилующих такими насекомыми, применяют марлевые накидки или специальные сетки Павловского, пропитанные отпугивающими препаратами. Этими же препаратами можно пропитывать палатки и верхнюю одежду. Первая помощь при попадании насекомого в ухо. Для удаления насекомого или другого инородного тела из уха пострадавший ложится на бок, после чего в слуховой проход ему вливают немного теплой воды. Через минуту он переворачивается на другой бок и лежит несколько минут, пока инородное тело не выйдет вместе с водой. Если инородное тело не вышло, никаких дальнейших действий по его самостоятельному извлечению предпринимать не следует – пострадавшего надо направить в медпункт. 5.7. Отравления растительными ядами До настоящего времени острые отравления ядовитыми растениями являются распространенным видом «химических» болезней. Среди 300 тыс. видов растений, произрастающих на земном шаре, более 700 могут вызвать острые отравления. В нашей стране их насчитывается около 400. Эти отравления возникают преимущественно в теплое время года – весной, летом или осенью у туристов, употребляющих в пищу незнакомые растения или неизвестные грибы, а также у детей, которых привлекает красивый и яркий внешний вид многих несъедобных ягод и растений. Развивающиеся в этих условиях острые отравления часто носят массовый характер и, как настоящая эпидемия, уносят десятки человеческих жизней. Причиной острых отравлений растительными ядами может служить самолечение – самостоятельный или по рекомендации лиц без медицинского образования прием настоек и отваров из трав. Различают собственно ядовитые растения, которые содержат химические вещества, токсичные для человека, и культурные растения, отравления которыми возможны вследствие изменения их химического состава или заражения грибками при неправильном хранении, как, например, это бывает с зерном или картофелем, перезимовавшим в поле. Общая информация об отравлениях Действующим токсическим началом ядовитых растений служат различные химические соединения, которые относятся преимущественно к алкалоидам, гликозидам, растительным мылам (сапонины), кислотам (синильная, щавелевая кислоты), смолам, углеводородам и т. д. Алкалоиды представляют собой сложные органические соединения, содержащие углерод, водород и азот. Их соли хорошо растворимы в воде и быстро всасываются в желудке и кишечнике. Структурное своеобразие гликозидов заключается в том, что они легко распадаются на составляющую их углеводную часть и несколько других токсических веществ. Процесс образования и накопления действующих токсических начал ядовитых растений неодинаков и может резко измениться в зависимости от стадии их развития, местных экологических (климатических, почвенных и т. д.) условий. Проблеме изучения токсичности растений посвящен специальный раздел токсикологии – фитотоксикология. Широко известны видовые различия чувствительности животных и человека к действию растительных ядов. Например, лошадь и собака переносят на 1 кг массы тела почти в 10 раз большую, голубь – в 100 раз большую, а лягушка – в 1000 раз большую дозу алкалоидов опия, чем человек. Токсичность многих растений известна давно, однако с каждым годом число вновь изученных растительных ядов увеличивается. Наиболее распространенные ядовитые растения По «избирательной токсичности» растения могут быть разделены на яды с преимущественным воздействием на центральную нервную систему (ЦНС), сердце, желудочно–кишечный тракт, печень, кожные покровы. I. Растения, вызывающие преимущественное поражение нервной системы: ¦ аконит (борец, голубой лютик, иссык–кульский корень); ¦ белена; ¦ белладонна (красавка); ¦ болиголов пятнистый; ¦ вех ядовитый; ¦ дурман; ¦ конопля индийская; ¦ мак снотворный; ¦ табак; ¦ чина посевная; ¦ чистотел, ¦ чилибуха (рвотный орех). II. Растения, вызывающие преимущественное поражение желудочно–кишечного тракта: ¦ безвременник; ¦ волчье лыко; ¦ клещевина (турецкая конопля); ¦ крушина; ¦ молочай; ¦ паслен. III. Растения, вызывающие преимущественное поражение сердца: ¦ ландыш; ¦ наперстянка; ¦ чемерица. IV. Растения, вызывающие преимущественное поражение печени: ¦ гелиотроп; ¦ горчак розовый; ¦ крестовник. V. Растения, вызывающие преимущественное поражение кожи: ¦ борщевик; ¦ крапива. Для многих ядовитых растений характерно токсическое действие одновременно на несколько органов или систем организма, например, ЦНС и сердце (аконит), сердце и желудочно–кишечный тракт (чемерица, наперстянка), печень и почки (гелиотроп, крестовник) и т. д. Тем не менее преимущественное избирательное токсическое действие на определенный орган всегда проявляется и при меньшей дозе токсического начала ядовитого растения, попавшей в организм. Одним из наиболее распространенных патологических синдромов, развивающихся при остром отравлении ядовитыми растениями, является токсический гастроэнтерит. Для многих растений характерно раздражающее действие на слизистую оболочку желудка и кишечника, поэтому при их поступлении развиваются тошнота, рвота, боли в животе, диарея. Всасывание большинства растительных ядов в кровь происходит в нижних отделах тонкой кишки, причем некоторые из них (сапонины) вызывают местное раздражающее действие на слизистую оболочку и тем самым увеличивают скорость их адсорбции. При несоблюдении правил хранения токсичным может оказаться перезимовавший в поле или проросший и позеленевший картофель, в котором образуется большое количество алкалоида соланина, вызывающего выраженные диспепсические расстройства. Подобные явления развиваются при употреблении в пищу сырой фасоли, главным образом белой, а также сырых орехов бука. Токсические свойства может приобретать мед от пчел, собирающих нектар растений с ядовитой пыльцой, например багульника. Такой мед вызывает лихорадку, рвоту, диарею. Комплексное лечение и профилактика острых отравлений Общие принципы лечения острых отравлений ядовитыми растениями во многом соответствуют общепринятым методам борьбы с патологией эндогенных токсикозов и состоят в раннем применении комплексной терапии в составе мероприятий по экстренной детоксикации организма и симптоматической терапии. При пероральных отравлениях на догоспитальном этапе основное значение имеет промывание желудка и введение в желудок 80–100 г водной взвеси активированного угля, который обладает большой сорбционной способностью к большинству растительных ядов. В порядке само–и взаимопомощи больному предлагают выпить 1–2 стакана теплой воды с поваренной солью (1/2 чайной ложки на стакан воды) и вызывают рвоту. Эту процедуру повторяют 3–4 раза. В качестве сорбента можно применять 80–100 г черных сухарей или таблетированный сорбент – карболен (4–5 таблеток). Затем можно дать слабительное – 30 г сульфата магния внутрь. Профилактика острых отравлений растительными ядами состоит в неуклонном выполнении следующих правил: ¦ не ешьте незнакомые растения и грибы; ¦ не употребляйте в пищу широко известные культурные растения (картофель, зерновые, гречиха, горох и т. д.), которые неправильно хранились или зимовали в поле; ¦ не принимайте внутрь без согласования с врачом приготовленные в домашних условиях настойки из лекарственных трав; ¦ не увеличивайте самопроизвольно дозы назначенной врачом и приготовленной в аптеке настойки; ¦ не позволяйте детям, особенно младшего возраста, самостоятельно, без контроля со стороны взрослых, собирать грибы и ягоды; ¦ не доверяйте свою жизнь и здоровье лицам без специального медицинского образования, предлагающим для лечения болезней «чудодейственные» лекарственные средства, изготовленные ими из растений. 5.8. Простудные заболевания Результатом переохлаждения могут быть трахеиты, бронхиты, ангины. При этих заболеваниях температура тела повышается на 1–3 градуса, ощущаются головная боль, общая слабость, боль в горле. Лечение предусматривает обеспечение отдыха (дневки) или уменьшение физической нагрузки. Необходимо общее согревание тела, горячее питье, полоскание горла содой, бледно–розовым раствором марганцово–кислого калия, раствором поваренной соли с несколькими каплями йода; полезно молоко с чаем или с содой (1/2 чайной ложки на стакан). Из лекарств эффективен сульфадиметоксин, бисептол. Туристам с хроническим воспалением верхних дыхательных путей при охлаждении организма рекомендуется прополоскать горло и затем выпить 1/2 чайной ложки настойки календулы или эвкалипта, разведенной в 1/4 стакана воды. 5.9. Отравления продуктами питания и желудочно–кишечные заболевания Употребление в пищу недоброкачественных продуктов может привести к пищевому отравлению или острому расстройству желудка. Симптомы заболевания – схваткообразные боли в животе, озноб, острый понос, мучительные тошноты, упадок сердечной деятельности, повышение температуры. Поскольку пища готовится на всех туристов, отравление может одновременно поразить большую часть группы и в самый неожиданный момент (следует иметь в виду, что скрытый период пищевого отравления длится несколько часов). К желудочным заболеваниям могут привести также нарушение режима питания, в том числе большие перерывы в приеме пищи, питание всухомятку, очень горячая или жирная пища, употребление недоброкачественной воды. Особенно часто заболевают туристы–новички, которые, не умея бороться с жаждой, утоляют ее водой из загрязненных ручьев, болота или лужи и тем самым вводят в свой организм опасные микроорганизмы или химические вещества. Первая помощь при отравлении. В первую очередь следует промыть желудок путем приема нескольких стаканов теплой воды с содой до появления рвоты. Повторите промывание желудка несколько раз. Затем необходимо принять адсорбент (активированный уголь, толченые сухари), солевое слабительное, полстакана бледно–розового раствора марганцово–кислого калия, тетрациклин, бифидум–бактерин. В последующем необходимо соблюдать строгую диету, контроль температуры, состояния, пить крепкий горячий чай. В зависимости от самочувствия больного его следует транспортировать или сопроводить к врачу. При болях рекомендуются болеутоляющие средства. Первая помощь при изжоге, болях в желудке и его расстройстве. Лечение предусматривает соблюдение режима питания. При изжогах исключаются или ограничиваются кислые продукты, черные сухари, кисель, компот, сладости, а также жареная птица и специи, в том числе соль. Помогают молоко, каши (рисовая, гречневая, манная). Сода или толченый уголь (карболен, активированный уголь) также снимут или уменьшат изжогу. При болях в животе полезна горячая грелка (нагретый песок, камень), из препаратов – бесалол по 1 таблетке 23 раза в день, викалин (1–2 таблетки на прием), анестезин (1 таблетка). При расстройствах желудка принимают бесалол в той же дозировке, левомицетин или энтеросептол по 1 таблетке (0,5 г) 4–6 раз в сутки, бифидум–бактерин – по 1 упаковке. Подозрение на хирургические заболевания. С отравлением или острым желудочно–кишечным заболеванием нельзя путать острые хирургические заболевания органов брюшной полости (аппендицит, непроходимость, язва и т. п.). Наиболее характерное проявление аппендицита – несильные боли в верхнем отделе живота, тошнота, реже 1–2–кратная рвота. Спустя несколько часов (иногда сразу) боли перемещаются в правую половину живота, вниз. Причем схваткообразный характер боли и жидкий стул заболеванию не свойственны. До оказания врачебной помощи следует применять холод на правую половину живота (снег, холодная вода). Из лекарств внутрь – левомицетин. При нестерпимых болях и длительной транспортировке рекомендуется подкожно раствор промедола. При подозрении на острые хирургические заболевания необходим абсолютный голод, больному нельзя давать слабительные средства, нельзя пить, нужна срочная госпитализация. Необходимый перечень медицинских средств, входящих в аптечку для туристического похода: аптечка индивидуальная (АИ–2), индивидуальные перевязочные пакеты, жгут для остановки кровотечений, трубка для искусственной вентиляции легких, косынки медицинские, клей БФ–2, банки медицинские, спирт этиловый, растворы йода, бриллиантовой зелени, синтомициновая эмульсия, марганцово–кислый калий, солевое слабительное, активированный уголь, перекись водорода, раствор альбуцида, ацетилсалициловая кислота, антибиотик (тетрациклин, антибактериальные и антисептические препараты), беластезин, противозмеиная сыворотка. Вопросы для самоконтроля 1. Назовите основные причины, осложняющие лечение заболеваний в условиях природы. 2. Перечислите профилактические мероприятия, предупреждающие тепловой удар. 3. Раскройте содержание профилактических мероприятий и первой помощи при снежной слепоте. 4. Назовите основные виды механических травм. 5. Как оказывается первая медицинская помощь при механической травме? 6. По каким критериям определяется тяжесть ожогов у человека? 7. Опишите порядок первой медицинской помощи при отморожении. 8. Перечислите основные виды утоплений. 9. Раскройте последовательность проведения реанимации. 10. Опишите механизм действия змеиного яда. 11. Как оказывается первая медицинская помощь при укусах ядовитых змей и насекомых? 12. Перечислите ядовитые растения, наиболее часто встречающиеся в умеренном климате. 13. В чем заключается профилактика острых отравлений растительными ядами? |
|
|||
|
Главная | Контакты | Прислать материал | Добавить в избранное | Сообщить об ошибке |
||||
|
|
||||
