|
||||
|
ЛЕКЦИЯ № 17 Бронхообструктивный синдром. Клиника, диагностика, лечение. Дыхательная недостаточность. Клиника, диагностика, лечение Бронхообструктивный синдром – клинический симптомокомп-лекс, наблюдаемый у больных с генерализованным нарушением проходимости бронхиальных путей, ведущее проявление его – экспираторная одышка, приступы удушья. Заболевания, сопровождающиеся обструкцией дыхательных путей. Основные причины обструкции дыхательных путей у детей. 1. Обструкции верхних дыхательных путей: 1) приобретенные: а) аллергические риниты; б) полипы носа; в) гипертрофия миндалин; г) воспаление надгортанника; д) вирусный ларинготрахеит; е) ларингоспазм (при спазмофилии); ж) инородное тело; з) врожденный стридор; и) западение языка при бессознательном состоянии; к) механическое сдавление трахеи и бронхов; 2) врожденные: а) тимомегалия; б) увеличение лимфоузлов; в) опухоль. 2. Обструкция крупных внутригрудных дыхательных путей: 1) сужение просвета (аномалия развития, опухоль, рубец, инородное тело); 2) сдавление извне (опухоль, аномальный сосуд); 3) избыточное спадение вследствие слабости хрящевых колец и (или) мембранозной части (трахеомаляция). III. Обструкции нижних дыхательных путей: 1) вирусный бронхиолит; 2) бронхиальная астма; 3) аспирация рвотных масс; 4) инородные тела; 5) муковисцидоз; 6) ?1 —антитрипсиновая недостаточность. Механизмы нарушений при обструктивном синдроме. 1. Обратимые: 1) воспалительный отек и инфильтрация слизистой и подсли-зистый отек; 2) нарушение мукоцилиарного транспорта, обтурация просвета бронхов вязким секретом; 3) бронхоспазм. 2. Необратимые: 1) фибропластические изменения стенок бронхов. 2) стеноз, деформация и облитерация просвета бронхов. 3) экспираторный коллапс бронхов, наличие эмфиземы легких. Защитные механизмы дыхательного аппарата. 1. Механический. 2. Биохимический. 3. Иммунологический. Механическая защитная система дыхательного аппарата: 1) аэродинамический механизм; 2) мукоцилиарный эскалаторный механизм; 3) кинетическая энергия выдыхаемого воздуха; 4) кашлевой толчок, биохимическая защитная система дыхательного аппарата; 5) бронхиальный секрет дыхательного аппарата (сиаломуци-ны, фукомуцины, глюкозаминогликаны и т. п.); 6) фосфолипиды клеточных мембран бронхов, альвеол, сур-фактант; 7) БАВ (серотонин, гистамин и др.). Иммунологическая защитная система дыхательного аппарата. 1. Специфические: 1) секреторные IgA; 2) плазменные IgM, G, E. 2. Неспецифические: 1) альвеолярные макрофаги; 2) лизоцим; 3) калликреин; 4) лактоферрин; 5) интерферон; 6) b-лизин. 1. Острый бронхит Острые бронхиты – частые заболевания: на 1000 детей первых лет жизни приходится 200–250 случаев. Этиология. Подавляющее большинство бронхитов – вирусные заболевания. Респираторно-синцитиальный вирус – 50 %, вирусы парагриппа – 21 %, микоплазма пневмонии – 8,3 %, цитомегало-вирус – 6,3 %, риновирусы – 4,2 %, коронавирусы – 4,1 %, эхови-русы I серотипы – 2 %, вирус гриппа А – 2 %, аденовирусы – 2 % Бактериальные агенты относятся к числу редких или не играющих никакой роли факторов в этиологии бронхитов. Бактериальная флора чаще обнаруживается у «несвистящих», чем у «свистящих». Клиника. Клинические симптомы бронхиальной обструкции на фоне ОРВИ у детей раннего возраста: 1) острое начало заболевания; 2) свистящее дыхание; 3) вариабельность сухих и влажных хрипов; 4) вздутие грудной клетки; 5) одышка (достигает 60–80 в 1 мин); 6) втяжение яремной ямки и межреберных промежутков (ги-поксемия); 7) невысокая температура тела. Кроме основных симптомов, могут встречаться: 1) ринит; 2) частый мучительный кашель; 3) раздувание крыльев носа (гипоксемия); 4) отказ от груди; 5) потеря аппетита; 6) наличие мелких крепитирующих хрипов, чаще диффузных; 7) расстройство стула; 8) плохой сон; 9) цианоз (гипоксемия); 10) апноэ (гипоксемия). Лабораторные данные. Анализ крови: красная кровь – без особенностей, ускоренная СОЭ, лейкоцитоз. Рентгенологические данные характеризуются повышением прозрачности легочных полей, увеличением переднезаднего диаметра грудной клетки за счет переполнения легких воздухом, эмфиземы, высоким стоянием купола диафрагмы, прикорневой инфильтрацией. Почти у 1/3 больных видны рассеянные участки уплотнений, которые можно объяснить развитием ателектазов в ответ на обструкцию. Примерно в 44 % случаев рентгенологическая картина остается нормальной. Посев отделяемого из носа и трахеи – обычная флора. Вирусологическое исследование – методом иммунофлюорес-ценции, повышение титра АТ в крови. 2. Дыхательная недостаточность Дыхательная (вентиляционно-легочная) недостаточность характеризуется такими нарушениями, при которых легочный газообмен ухудшен или совершается ценой чрезмерных энергетических затрат. Виды дыхательной недостаточности: 1) вентиляционная; 2) распределительно-диффузионная (шунтодиффузионная, гипоксемическая); 3) механическая. Клиника. I степень. Одышка варьирует без участия вспомогательной мускулатуры в акте дыхания; в покое, как правило, отсутствует. Цианоз периоральный, непостоянный, усиливающийся при беспокойстве, исчезающий при дыхании 40–50 %-ным кислородом; бледность лица. Артериальное давление нормальное, реже умеренно повышенное. Отношение пульса к числу дыханий равно 3,5–2,5: 1; тахикардия. Поведение беспокойное либо не нарушено. II степень. Одышка в покое постоянная, с участием вспомогательной мускулатуры в акте дыхания, втяжением уступчивых мест грудной клетки; может быть и с преобладанием вдоха или выдоха, т. е. свистящее дыхание, кряхтящий выдох. Цианоз периораль-ный лица, рук постоянный, не исчезает при дыхании 40–50 %-ным кислородом, но исчезает в кислородной палатке; генерализованная бледность кожи, потливость, бледность ногтевых лож. Артериальное давление повышено. Отношение пульса к числу дыханий равно 2–1,5: 1, тахикардия. Поведение: вялость, сомнолентность, адинамия, сменяющаяся кратковременными периодами возбуждения; снижение мышечного тонуса. III степень. Одышка выраженная (частота дыхания – более 150 % от нормы); поверхностное дыхание, периодическая брадипноэ, десинхронизация дыхания, парадоксальное дыхание. Уменьшение или отсутствие дыхательных шумов на вдохе. Цианоз генерализованный; имеется цианоз слизистых оболочек, губ, не проходит при дыхании 100 %-ным кислородом; генерализованная мрамор-ность или бледность кожи с синевой; липкий пот. Артериальное давление снижено. Отношение пульса к числу дыханий варьирует. Поведение: вялость, сомнолентность, сознание и реакция на боль подавлены; мышечная гипотония, кома; судороги. Причины острой дыхательной недостаточности у детей. 1. Респираторные – острый бронхиолит, пневмония, острый ларинготрахеит, ложный круп, бронхиальная астма, врожденные пороки развития легких. 2. Сердечно-сосудистые – врожденные заболевания сердца, сердечная недостаточность, отек легких, периферические дис-циркуляторные нарушения. 3. Нейромышечные – энцефалит, внутричерепная гипертен-зия, депрессивные состояния, полиомиелит, столбняк, эпилептический статус. 4. Травмы, ожоги, отравления, оперативные вмешательства на головном мозге, органах грудной клетки, отравления снотворными, наркотическими, седативными препаратами. 5. Почечная недостаточность. Дифференциальная диагностика. Острых бронхиолитов у детей 1-го года жизни проводится с бронхиальной астмой, облитерирую-щим бронхиолитом, врожденными пороками сосудистой системы и сердца, врожденной долевой эмфиземой, бронхолегочной дисплазией, муковисцидозом, инородным телом, острой пневмонией. Острых бронхиолитов у детей старшего возраста проводится с аллергическими альвеолитами, аспирацияей инородных тел, с бронхиальной астмой, гастроэзофагеальным рефлюксом и с аспирацией пищи в дыхательные пути, паразитарными пневмониями. Обструктивный синдром проявляется учащением дыхания до 70 в 1 минуту и выше; беспокойством ребенка, меняющего позы в поисках наиболее удобной; заметным на выдохе напряжением межреберных мышц; появлением затрудненного вдоха с втяже-нием уступчивых мест грудной клетки; центральным цианозом (один из признаков – цианоз языка); снижением РО2; повышением РСО2. Лечение. Лечение обструктивного синдрома: необходима постоянная подача кислорода через носовой катетер или носовые канюли, введение ?-агонистов в аэрозоле (2 дозы без спейсера, а лучше 4–5 доз через спейсер емкостью 0,7–1 л), парентерально или внутрь: сальбутамол (вентолин), тербуталин (бриканил), феноте-рол (беротек), беродуал (фенотерол + ипратропия бромид), ор-ципреналин (алупент, астмопент). Вместе с ?-агонистом в/м вводят один из кортикостероидных препаратов – преднизолон (6 мг/кг – из расчета 10–12 мг/кг/сут). При отсутствии эффекта от введения ?-агонистов применяют эуфиллин вместе с кортикосте-роидами в/в капельно (после нагрузочной дозы 4–6 мг/кг, постоянная инфузия в дозе 1 мг/кг/час). В/в вливание жидкости проводят только при наличии признаков обезвоживания. Об эффективности лечебных мер судят по снижению частоты дыхания (на 15 и более в 1 минуту), уменьшению втяжений межреберий и интенсивности экспираторных шумов. Показания к ИВЛ при обструктивном синдроме: 1) ослабление дыхательных шумов на вдохе; 2) сохранение цианоза при дыхании 40 %-ным кислородом; 3) снижение болевой реакции; 4) падение РаО2 ниже 60 мм рт. ст.; 5) увеличение РаСО2 выше 55 мм рт. ст. Этиотропная терапия начинается с назначения противовирусных средств. 1. Химиотерапия – ремантадин (ингибирует специфическую репродукцию вируса на ранней стадии после проникновения в клетку и до начала транскрипции РНК) с 1-го года жизни, курс 4–5 дней – арбидол (механизм такой же + индуктор интерферона), с 6-летнего возраста – по 0,1, старше 12 лет – 0,2, курс – 3–5 дней – амиксин применяют у детей старше 7 лет. При аденовирусной инфекции местно (интраназально, на конъюнктиву) используются мази: оксолиновая мазь 1–2 %-ная, флореналь 0,5 %-ный, бонафтон 0,05 %-ный. 2. Интерфероны – нативный лейкоцитарный интерферон (1000 ед/мл) 4–6 раз в день в нос – рекомбинантный а-интерфе-рон (реоферон, грипферон) более активный (10 000 ед/мл) интра-назально, виферон в форме ректальных суппозиториев. 3. Индукторы интерферона: 1) циклоферон (метилглукамина акридонацетат), неовир (криданимод) – низкомолекулярные вещества, способствующие синтезу эндогенных б-, в-, и г-интерферонов; 2) амиксин (тилорон) – рибомунил (в острой стадии респираторного заболевания применяется по схеме (по 1 пакетику 0,75 мг или 3 таблетки по 0,25 мг утром натощак 4 дня). Жаропонижающие препараты в педиатрической практике не используют – амидипирин, антипирин, фенацетин, ацетилсалициловая кислота (аспирин). В настоящее время в качестве жаропонижающих у детей используются только парацетамол, ибупрофен а также, когда необходимо быстро снизить температуру литичес-кую смесь, вводят в/м по 0,5–1,0 мл 2,5 %-ных растворов аминазина и прометазина (пипольфена) или, что менее желательно анальгина (50 %-ный р-р, 0,1–0,2 мл/10 кг массы тела. Симптоматическая терапия: противокашлевые препараты показаны только в случаях, когда заболевание сопровождается непродуктивным, мучительным, болезненным кашлем, приводящим к нарушению сна, аппетита и общему истощению ребенка. Применяют у детей любого возраста при ларингите, остром бронхите и других заболеваниях, сопровождающихся мучительным, сухим, навязчивым кашлем. Предпочтительно использовать ненаркотические противо-кашлевые препараты. Муколитические препараты используют при заболеваниях, сопровождающихся продуктивным кашлем с густой, вязкой, трудноотделяющейся мокротой. Для улучшения ее эвакуации при острых бронхитах лучше использовать муко-регуляторы – производные карбоцестеина или муколитические препараты с отхаркивающим эффектом. Муколитические препараты нельзя использовать с противокашлевыми препаратами Отхаркивающие препараты показаны, если кашель сопровождается наличием густой, вязкой мокроты, но отделение ее затруднено. Противокашлевые препараты центрального действия. 1) наркотические: кодеин (0,5 мг/кг 4–6 раз в день); 2) ненаркотические: синекод (бутамират), глаувент (глауцина гидрохлорид), фервекс от сухого кашля (содержит также парацетамол и витамин С). Ненаркотические противокашлевые препараты периферического действия: либексин (преноксдиазина гидрохлорид) левопронт (леводропропизин). Противокашлевые комбинированные препараты: туссин-плюс, стоптуссин, бронхолитин (глауцин, эфедрин, лимонная кислота, масло базилика). Муколитические средства. 1. Собственно муколитические препараты: 1) протеолитический фермент; 2) дорназа (пульмозим); 3) ацетилцистеин (АЦЦ, мукобене); 4) карбоцистеин (бронкатар, мукодин, мукопронт, флювик). 2. Муколитические препараты с отхаркивающим эффектом: 1) бромгексин (бизолвон, броксин, сольвин, флегамин, фулпен); 2) амброксол (амбробене, амброгексал, амбролан, лазолван, амбросан). 3. Отхаркивающие лекарственные средства: 1) бронхолитин (глауцин, эфедрин, лимонная кислота, масло базилика); 2) глицерам (солодка); 3) доктор МОМ (солодка, базилик, девясил, алоэ); 4) колдрекс (терпингидрат, парацетамол, витамин С). Бронхолитические препараты применяют при обструктивных формах бронхита. Предпочтение отдается симпатомиметикам в-агонистам в виде аэрозоля. в2 —адреномиметики: 1) сальбутамол (вентолин); 2) фенотерол (беротек); 3) сальметерол (длительного действия); 4) формотерол (действие начинается быстро и действует долго). В программе «ОРЗ у детей: лечение и профилактика» (2002 г.) сказано, что применение ЭУФИЛЛИНА менее желательно из-за возможных побочных действий. Противовоспалительные препараты. Ингаляционные глюкокортикостероиды: 1) беклометазон (альдецин, бекотид и др.); 2) будесонид (будесонид мите и форте, пульмикорт); 3) флунизолид (ингакорт); 4) флутиказон (фликсотид). Нестероидные противовоспалительные препараты Эреспал (фенспирид) – противодействует бронхоконстрикции и оказывает противовоспалительное действие в бронхах. Показания: лечение функциональных симптомов (кашель и мокрота), сопровождающих бронхолегочные заболевания. Анти-гистаминные препараты назначаются, когда ОРЗ сопровождается появлением или усилением аллергических проявлений (блокато-ры гистаминовых Н1 —рецепторов). Препараты I поколения: диазолин, димедрол, пипольфен, супрастин, тавегил, фенистил. Препараты II поколения: зиртек, кларитин, семпрекс, телфаст, эриус. Иммунотерапия. 1. Рибомунил – рибосомальный иммуномодулятор, в состав которого входят рибосомы основных возбудителей инфекций ЛОР-органов и органов дыхания, оказывающие вакцинирующее действие, и мембранные протеогликаны, стимулирующие неспецифическую резистентность организма. 2. Бронхомунал, ИРС-19 – бактериальные лизаты, включающие бактерии основных пневмотропных возбудителей и оказывающие в основном иммуномодулирующее действие. 3. Ликопид – мембранные фракции основных бактерий, вызывающих респираторные инфекции, стимулируют неспецифическую резистентность организма, но не способствуют выработке специфического иммунитета против возбудителей. Показания для назначения рибомунила. 1. Включение в реабилитационные комплексы: 1) рецидивирующие заболевания ЛОР-органов; 2) рецидивирующие заболевания органов дыхания; 3) часто болеющие дети. 2. Включение в комплекс этиопатогенетической терапии: 1) острый отит; 2) острый синусит; 3) острый фарингит; 4) острый тонзиллит; 5) острый ларинготрахеит; 6) острый трахеобронхит; 7) острый бронхит; 8) пневмония. Иммуноглобулины для в/в введения, зарегистрированные и разрешенные к применению в РФ. 1. Иммуноглобулины человека нормальные (стандартные) для в/в введения: 1) иммуноглобулин нормальный человека для в/в введения (Имбио, Россия); 2) иммуноглобулин (Biochemie GmbH, Австрия); 3) интраглобин (Biotest Pharma GmbH, Германия); 4) октагам (Oktapharma AG, Швейцария); 5) сандоглобулин (Novartis Pharma services, Швейцария); 6) эндобулин (Immuno AG, Австрия); 7) биавен В. И. (Pharma Biajini S. p. А, Италия); 8) вигам-ликвид (Bio Products Laboratory, Великобритания); 9) вигам-С (Bio Products Laboratory, Великобритания). 2. Иммуноглобулины для в/в введения, обогащенные антителами класса IgM, – пентаглобин (Biotest Pharma GmbH, Германия). Немедикаментозные методы лечения. 1. ЛФК. 2. Электропроцедуры (УВЧ, СВЧ, диатермия) показаны при синусите, лимфадените; при заболеваниях органов грудной клетки эффективность их не доказана, в том числе и электрофорез лекарственных средств. 3. Тепловые и раздражающие процедуры. Сухое тепло при синусите, лимфадените, влажный компресс при отите (субъективное облегчение). Растирания жиром не эффективны и применяться не должны. Горчичники, банки, жгучие пластыри и растирания болезненны, чреваты ожогами и аллергическими реакциями. Состояния, не являющиеся показаниями к применению антибиотиков при ОРВИ. 1. Общие нарушения: температура тела менее 38 °C или более 38 °C менее 3 дней, фебрильные судороги, снижение аппетита, головная боль, миалгия, герпетические высыпания. 2. Синдромы: ринит, назофарингит, тонзиллит, ларингит, бронхит, трахеит, конъюнктивит. 3. Респираторные синдромы: кашель, гиперемия зева, осиплость голоса, рассеянные хрипы, обструкция дыхательных путей, затруднение дыхания. Признаки вероятной бактериальной инфекции: температура тела выше 38 °C с 3 дня и более, асимметрия хрипов при аускульта-ции, втяжение грудной клетки, тяжелый токсикоз, лейкоцитоз более 15 000 и /или более 5 % юных форм палочкоядерных, ускоренная СОЭ более 20 мм/ч, боль в горле и налеты (возможна стрептококковая ангина), боль в ухе (острый отит), заложенность носа в течение 2-х недель и более (синусит), увеличение лимфоузлов (лимфаденит), одышка без обструкции (пневмония). (См табл. 1, 2) Таблица 1 Выбор стартового препарата при внебольничной пневмонии   Таблица 2 Выбор стартового антибиотика при внутрибольничной пневмонии 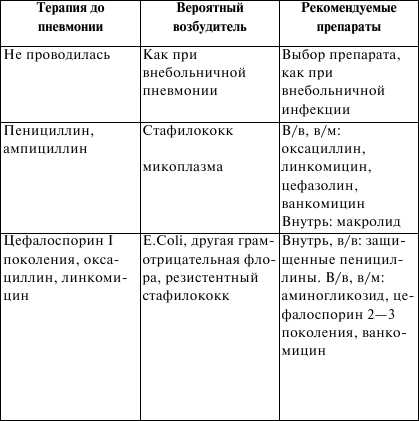 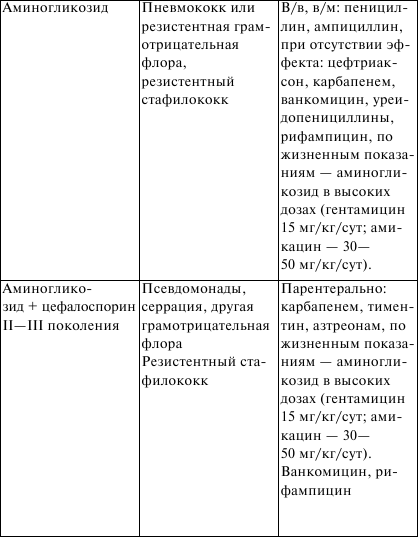 |
|
|||
|
Главная | Контакты | Прислать материал | Добавить в избранное | Сообщить об ошибке |
||||
|
|
||||
